Stéatose hépatique non alcoolique et NASH : explorer les effets protecteurs de la synthèse de glucose par l’intestin
La stéatose hépatique non alcoolique, ou « maladie du foie gras », touche près de 17 % des français. Elle peut évoluer vers la NASH, une forme sévère de la pathologie. L’obésité et le diabète de type 2 sont des facteurs de risque importants. La stéatose hépatique non alcoolique est une maladie silencieuse risquant d’entraîner une cirrhose ou un cancer du foie. La prise en charge des patients repose sur une meilleure hygiène de vie.
Des recherches prometteuses explorent des biomarqueurs, le rôle du microbiote intestinal et de nouvelles molécules pour stopper la progression des lésions hépatiques.
La stéatose hépatique non alcoolique, aujourd’hui appelée stéatose hépatique métabolique, est une maladie fréquente en France. Une étude de cohorte datant de 2019 et reprise sur le site d’Ameli montre que 16,7 % de la population incluse présente une stéatose non alcoolique. Parmi les patients touchés, 24,6 % sont des hommes et 10,1 % des femmes. Elle concerne 79,7 % des individus en situation d’obésité et 63 % des personnes diabétiques.
L’Inserm précise, toujours en citant la même étude, que 2,6 % des participants de la cohorte sont atteints d’une forme avancée et sévère de la pathologie, appelée stéatohépatite non alcoolique ou NASH, ce qui représente plus de 200 000 personnes en France. Selon la Société nationale française de gastro-entérologie (SNFGE), ce nombre va doubler d’ici 2030, et les complications de cirrhose et les carcinomes hépatocellulaires liés à la stéatose non alcoolique vont tripler. Ces chiffres montrent le problème de santé publique posé par la pathologie.
La stéatose hépatique non alcoolique, ou stéatose hépatique métabolique, correspond à une accumulation de graisse dans les cellules du foie sous une forme particulière, les triglycérides, et ce indépendamment d’une consommation excessive d’alcool. On parle alors de « foie stéatosique ». Cette accumulation est fortement liée à une mauvaise alimentation, riche en graisse et en sucre, et à la sédentarité, d’où les surnoms donnés à la pathologie tels que « maladie du foie gras », ou « maladie du soda ».
Si rien n’est entrepris pour prendre en charge la stéatose, des mécanismes inflammatoires s’installent au sein du foie, induisant une stéatohépatite non alcoolique, ou NASH, qui est la forme la plus grave de la pathologie. Les cellules hépatiques peuvent alors gonfler, « balloniser » et se nécroser, conduisant à une fibrose, puis une cirrhose. À terme, le foie peut perdre sa fonction, avec un risque de cancer hépatique très largement augmenté.
Depuis quelques années, la dénomination de stéatose hépatique non alcoolique, ou NAFLD pour « non alcoholic fatty liver disease », et de stéatohépatite non alcoolique, ou NASH pour « non alcoholic steatohepatitis », a évolué afin d’intégrer l’implication plus précise d’un syndrome métabolique allant au-delà de la considération « non alcoolique », et impliquant des facteurs de risque bien précis. Ainsi, on parle davantage aujourd’hui de stéatose hépatique métabolique, ou MASLD pour « metabolic dysfunction-associated steatotic liver disease », et de stéatohépatite métabolique, ou MASH pour « metabolic dysfunction-associated steatohepatitis ».
L’obésité dite « abdominale » est un premier facteur de risque de la stéatose hépatique non alcoolique et de la NASH. Elle est définie par un tour de taille d’une valeur supérieure à 80 cm chez la femme et à 94 cm chez l’homme.
Le diabète de type 2 est un deuxième facteur de risque de la stéatose hépatique non alcoolique et de la NASH. Il est lié à un taux de glucose sanguin trop important du fait de l’apparition d’une résistance des cellules de l’organisme à l’insuline, l’hormone produite par le pancréas à l’origine de la régulation de la glycémie. À terme, l’organe s’épuise, ce qui entraîne la destruction des cellules pancréatiques productrices d’insuline. Le glucose s’accumule alors dans le sang, augmentant les risques de stéatose.
La stéatose hépatique non alcoolique est plus généralement associée à un syndrome métabolique, justifiant désormais sa qualification de stéatose hépatique métabolique. Ce syndrome est défini selon la Fédération française de cardiologie et la Fédération internationale du diabète par la présence d’une obésité abdominale et d’au moins deux des facteurs suivants : taux élevé de triglycérides sanguins, faible taux de bon cholestérol (HDL), hypertension artérielle, ou glycémie trop importante.
Malheureusement, la stéatose hépatique non alcoolique est une maladie silencieuse, qui progresse souvent sans générer de symptômes. Chez certaines personnes, elle peut néanmoins provoquer une sensation de fatigue, des malaises ou une gêne au niveau du foie. Des symptômes plus importants peuvent émerger dans les stades avancés de la pathologie, au cours desquels les complications liées aux anomalies hépatiques surviennent. Peuvent alors apparaître une accumulation de liquide dans la cavité abdominale (ascite) ou des hémorragies digestives, surtout en cas de NASH.
La stéatose hépatique non alcoolique se développe silencieusement. Son diagnostic se fait donc souvent au décours d’un bilan systématique chez les patients qui présentent des facteurs de risque, comme une hypertension artérielle, un diabète, un surpoids ou une obésité, indiqués par le calcul de l’IMC et la mesure du tour de taille. À l’aide d’une prise de sang, plusieurs marqueurs biologiques sont examinés. Une hausse des transaminases et des gamma-GT peut suggérer une atteinte de la fonction hépatique, conduisant le praticien à prescrire des examens complémentaires. D’autres marqueurs sont quantifiés, comme la glycémie, le cholestérol total, HDL et LDL, ou le fer, permettant de mieux caractériser les risques du patient vis-à-vis d’une stéatose hépatique et d’une NASH.
En cas de suspicion de stéatose hépatique non alcoolique chez le patient, le médecin doit écarter toute autre cause possible, en particulier une consommation excessive d’alcool, une prise de médicaments comme des corticoïdes ou du méthotrexate, ou encore la présence de pathologies ou d’infections au niveau du foie, comme une hépatite B ou une hépatite C.
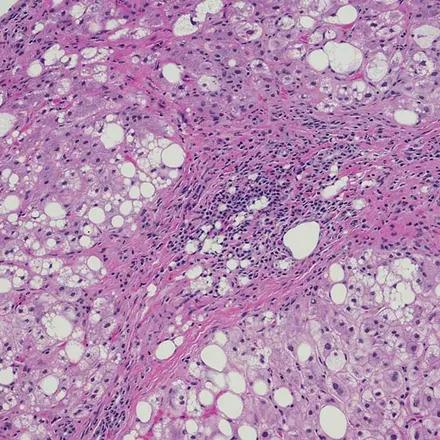
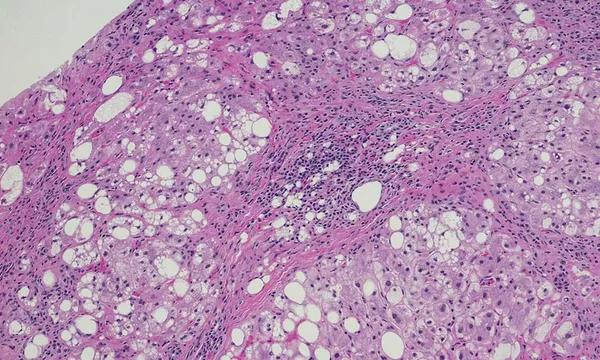
Des examens d’imagerie tels que l’échographie abdominale, la tomodensitométrie (TDM), ou l’imagerie par résonnance magnétique (IRM) permettent de mettre en évidence la présence de graisse dans le foie, aidant le praticien à établir son diagnostic. L’élastométrie, ou fibroscan, constitue quant à elle une méthode d’imagerie innovante, non invasive, et facile à utiliser pour évaluer la fibrose hépatique. Enfin, le stade de la stéatose est déterminé grâce à la réalisation plus invasive d’une biopsie hépatique permettant d’observer la gravité des lésions et de confirmer une éventuelle NASH.
Si le diagnostic de stéatose hépatite non alcoolique ou de NASH est confirmé, le médecin recherche d’autres pathologies pouvant s’y associer, comme des maladies cardiovasculaires, l’hypothyroïdie, l’ostéoporose, l’apnée du sommeil ou encore le syndrome des ovaires polykystiques.
Pour le moment, aucun médicament n’est approuvé par les autorités de santé pour le traitement de la stéatose hépatique non alcoolique. Cependant, des solutions existent pour ralentir, voire stopper la progression de la NASH, qui est la forme la plus grave de stéatose hépatique.
La prise en charge de la stéatose hépatique non alcoolique et de la NASH passe principalement par des changements dans l’hygiène de vie des patients. Il est ainsi indispensable d’adopter une alimentation équilibrée, de limiter l’alcool, les sucres raffinés et les graisses saturées, et de pratiquer une activité physique régulière en vue de perdre du poids. Ces seules mesures peuvent s’avérer efficaces pour réduire les lésions hépatiques et soigner la maladie. Selon la SNFGE, perdre 10 % du poids du corps ferait disparaître la NASH dans 90 % des cas.
En cas de syndrome métabolique, le traitement médicamenteux ou hygiéno-diététique de ses composantes est essentiel, en particulier dans le cas d’un LDL-cholestérol trop élevé, d’une hyperglycémie ou d’une hypertension artérielle.
En situation d’obésité et en cas d’échec des mesures hygiéno-diététiques visant à perdre du poids, une chirurgie bariatrique peut être proposée au patient. Elle consiste à réduire la taille de l’estomac pour diminuer mécaniquement la quantité d’aliments consommés, mais aussi leur assimilation. Elle nécessite un suivi médical strict. Selon Ameli, cette opération doit être réalisée avant que le patient ne développe une cirrhose.
Malheureusement, dans les cas les plus sévères de stéatohépatite non alcoolique, lorsque les lésions du foie sont devenues trop importantes, la dernière solution réside dans une greffe. Une chirurgie est effectuée pour transplanter le foie d’un donneur sain chez le patient malade.
La recherche s’attache à mieux comprendre les facteurs de risque qui peuvent conduire à l’établissement d’une stéatose hépatique non alcoolique en vue de prévenir la maladie et son évolution. Des facteurs de susceptibilité génétique sont en cours d’investigation. Dans ce domaine, des travaux suggèrent qu’il existe en réalité deux types de NASH, l’une étant d’origine génétique et l’autre d’origine métabolique. Les chercheurs s’intéressent par ailleurs aux effets des polluants présents dans l’environnement et aux troubles du rythme circadien qui pourraient intervenir dans le développement de la pathologie.
Côté diagnostic, des moyens sont mis en œuvre pour dépister plus facilement la NASH et de manière non invasive, donc sans avoir recours à la biopsie hépatique. Des essais sont ainsi conduits pour la mise au point de biomarqueurs sanguins. D’ailleurs, la combinaison d’un score du marqueur sanguin FIB-4 et d’une mesure d’élastométrie hépatique est maintenant de plus en plus recommandée pour le diagnostic non invasif de la pathologie.
L’enjeu de toutes ces recherches est grand pour prévenir la NASH, car on sait maintenant que la stéatose hépatique peut non seulement favoriser le développement tumoral, mais aussi avoir des conséquences bien au-delà du foie, augmentant par exemple le risque de troubles neurologiques.
Les phénomènes biologiques en lien avec la stéatose hépatique non alcoolique sont explorés dans les moindres détails en vue de dégager de nouvelles pistes thérapeutiques. C’est le cas des mécanismes immunitaires. Des équipes françaises ont pointé une altération du stock de certaines cellules immunitaires du foie, protectrices de la fonction hépatique lors de la NASH. Préserver leur nombre pourrait s’avérer être une stratégie intéressante. Parmi les autres processus en jeu, il a été montré que la production de glucose par l’intestin avait un effet bénéfique contre la maladie et la progression de la fibrose hépatique, en faisant une cible thérapeutique de choix.
Les chercheurs se penchent aussi sur le rôle du microbiote intestinal, car des déséquilibres de la flore bactérienne semblent impliqués dans la stéatose hépatique. À l’inverse, il a été mis en évidence que la présence de certains microorganismes, comme les amibes, était protectrice, encourageant la poursuite des travaux sur ce thème.
Si l’adoption d’un régime alimentaire sain ne cesse de démontrer son efficacité, le développement de médicaments reste une voie très importante de recherche. De nombreuses molécules sont à l’essai pour enrayer la NASH et tenter de réduire la fibrose hépatique qui y est associée. Plusieurs pistes sont suivies : augmentation de l’absorption des lipides, modulation du métabolisme des lipides et des glucides, utilisation de molécules anti-inflammatoires… En 2024, des chercheurs français ont confirmé, lors d’un essai de phase 3, le bénéfice du resmetirom, ciblant le récepteur de l’hormone thyroïdienne au niveau du foie, pour traiter la stéatohépatite métabolique. Ce médicament, récemment autorisé aux États-Unis, pourrait bientôt devenir accessible aux patients européens.
Newsletter
Restez informé(e) !
Abonnez-vous pour recevoir les actualités et communications de la FRM, les projets et découvertes sur toutes les maladies…
Avec la FRM, votre don est un espoir de guérison
Soutenez les projets de recherche les plus prometteurs.
Stéatose hépatique non alcoolique et NASH : explorer les effets protecteurs de la synthèse de glucose par l’intestin


Stéatohépatite non alcoolique (NASH) : un régime alimentaire équilibré réduit la fibrose
Autres maladies
