Covid-19 : de nouveaux marqueurs prédictifs de la mortalité


Depuis le début de la crise sanitaire, l'équipe de l'information scientifique de la FRM répond à toutes les questions que vous vous posez sur le virus Sars-Cov-2 et la maladie qui en découle, la Covid-19. Cette page est régulièrement mise à jour.


Le variant d'un virus est un virus qui présente une ou des mutations génétiques par rapport à sa forme d'origine.
L'apparition de variants au cours du temps est un processus naturel dans l'histoire des virus, lié à la manière dont ces microorganismes se répliquent. Le matériel génétique du virus est constitué d'un assemblage de molécules, les nucléotides, alignés les uns avec les autres dans une séquence très précise. Lorsqu'il infecte la cellule, un virus doit copier son matériel génétique fidèlement pour produire de nouvelles particules virales. À cette fin, il possède des protéines (des enzymes) qui assemblent les nucléotides en respectant la même séquence que le matériel génétique d'origine.
Seulement, ce système génère parfois des erreurs comme un ajout ou encore un oubli de nucléotide. Et si elle n'est pas corrigée, cette erreur conduit à une « mutation » qui peut aboutir à l'apparition d'un virus légèrement différent appelé variant.

Qu'est-ce qu'un variant ? Quels sont ceux actuellement en circulation ? Peut-on adapter les vaccins à ces mutations du virus ?
Bruno Canard, spécialiste des coronavirus et directeur de recherche CNRS et responsable de l'équipe « Réplicases virales : structure, mécanisme et drug-design », dans le laboratoire « Architecture et fonction des macromolécules biologiques » de Marseille, répond à ces deux questions.
L'arrivée d'Omicron et de ses sous-variants, comme le BA.2, montre la grande capacité du Sars-Cov-2, le virus à l'origine de la Covid-19, à s'adapter au cours du temps pour mieux infecter l'organisme et se transmettre plus efficacement. La forte variabilité du SARS-Cov-2 pose des problèmes, car elle met à mal les diverses stratégies basées sur les vaccins et sur l'acquisition d'une large immunité au sein de la population, ou encore sur les traitements avec des anticorps.
Comment faire pour pallier cette problématique ? L'idéal serait de pouvoir prédire les mutations qui pourraient apparaître afin de mettre au point des vaccins non seulement adaptés aux variants actuels, mais également à ceux susceptibles d'émerger, en limitant leur risque d'échappement immunitaire.
Des chercheurs sont récemment parvenus à faire un pas en ce sens. Ils ont utilisé une modélisation informatique visant à prédire la mutabilité de chacune des protéines du Sars-Cov-2. Les équipes se sont basées sur les séquences d'information génétique du virus originel. En les comparant informatiquement avec d'autres séquences de coronavirus déjà connues, les chercheurs ont réussi à obtenir des données prédictives cohérentes avec l'évolution du Sars-CoV-2 observée ces deux dernières années. On peut ainsi penser qu'il est possible de prédire statistiquement les mutations de protéines clés pour le virus susceptibles de déboucher sur l'apparition de variants problématiques.
Cette approche serait donc intéressante pour adapter des stratégies vaccinales ou thérapeutiques contre les futurs variants du Sars-Cov-2. Outre cet aspect, ce type de modélisation pourrait également être utilisée lors de l'émergence de nouveaux virus afin de faire face à une éventuelle nouvelle épidémie.
Source : Communiqué de presse CNRS/Sorbonne Université « Vers une prédiction computationnelle de nouveaux variants du SARS-CoV-2 » suite à la publication : Rodriguez-Rivas J et al. Epistatic models predict mutable sites in SARS-CoV-2 proteins and epitopes. PNAS, January 2022. DOI : 10.1073/pnas.2113118119
L'arrivée sur le devant de la scène du variant Omicron du Sars-CoV-2 pose la question de l'immunité conférée chez les personnes infectées par le passé par un autre variant viral.
Des chercheurs se sont penchés sur la question au sein d'un échantillon de la population du Qatar. Leur conclusion a été la suivante : parmi les personnes étudiées, une précédente infection par le Sars-Cov-2 prévenait une réinfection avec une efficacité de plus de 90 % contre les variants Alpha, de plus de 85 % pour le Bêta et de 92 % pour le Delta. En revanche, ce chiffre tombait à 56 % pour le variant Omicron. Ainsi, si la protection conférée par une précédente infection est notable, elle est plus faible contre Omicron comparé aux autres variants.
Concernant la protection contre l'hospitalisation et le décès conférée par une infection précédente, les auteurs concluent qu'elle « apparait robuste, et ce quel que soit le variant ».
Source : Altarawneh HN et al. Protection against the Omicron Variant from Previous SARS-CoV-2 Infection. NEJM 2022. DOI: 10.1056/NEJMc2200133
Depuis maintenant quelques semaines, lorsque l'on évoque certains variants du Sars-Cov-2, le virus à l'origine de la Covid-19, il est de plus en plus courant d'entendre parler de variant Gamma, variant Delta. A quoi ces noms correspondent-ils et pourquoi les avoir choisis ?
Jusqu'à présent, les variants d'intérêt du Sars-Cov-2 étaient baptisés selon les nomenclatures utilisées par les chercheurs, sans pour autant qu'un modèle scientifique consensuel ait été universellement adopté. Cela a poussé le grand public à associer les variants avec leur pays d'émergence : anglais, sud-africain, indien une réelle stigmatisation pour les populations concernées. Forte de ce constat, depuis la fin du mois de mai 2021, l'Organisation mondiale de la Santé a ainsi choisi de nommer les variants avec une lettre issue de l'alphabet grec, suivant leur date d'apparition. Ainsi :
Deux types de variants vont ainsi être concernés par ces nouvelles appellations :
Sources : Site de l'OMS, Tracking SARS-CoV-2 variants ; Site de Santé Publique France, Coronavirus : circulation des variants du SARS-CoV-2
Non. Les nouveaux variants ne sont pas systématiquement plus dangereux ou plus infectieux que le virus d'origine. Dans la grande majorité des cas, les mutations n'apportent aucune nouvelle caractéristique aux virus : ces mutations sont dites « neutres ». D'autres au contraire peuvent même être délétères et nuire à la propagation virale : le variant ne perdure alors pas dans le temps.
Néanmoins, dans certains cas, l'accumulation de mutations peut faciliter l'infection ou rendre le virus plus dangereux.
Pour le SARS-CoV-2, le virus à l'origine de la Covid-19, c'est le cas, par exemple, du variant « anglais » (B.1.7.7), du variant « sud-africain » (B.1.351) et des variants « brésiliens » (BR-P1 et P2). Ces variant sont plus infectieux que le virus d'origine. Ils présentent plusieurs mutations qui atteignent une protéine particulière appelée « Spike ». En interagissant avec une molécule située à la surface de la cellule, la protéine Spike sert de clé au virus pour y entrer. Les mutations de ces variants faciliteraient l'interaction entre Spike et la molécule cellulaire.
L'apparition de mutations dans le génome d'un virus peut parfois avoir pour conséquence l'émergence d'une résistance aux vaccins ou encore à une perte d'immunité chez les personnes qui ont déjà été infectées par le passé.
Dans le cas de la Covid-19 par exemple, les vaccins développés contre le virus SARS-Cov-2 ont pour but d'apprendre au système immunitaire à reconnaître la protéine Spike et à attaquer le virus. On peut imaginer que si un variant présente une version très modifiée de cette protéine, il pourra ainsi échapper plus facilement aux cellules immunitaires d'organismes vaccinés, qui auront en mémoire la protéine Spike originale. Le principe est le même chez les personnes ayant été infectées par le virus originel, et ayant développé une immunité.
Pour le variant « Omicron », récemment détecté en Afrique du Sud, les chercheurs ne connaissent pas les retentissements des très nombreuses mutations touchant la protéine Spike, que cela soit au niveau de la capacité infectieuse du virus, de la sévérité de la maladie qu'il entraine ou encore de sa résistance aux vaccins actuels. Des recherches sont actuellement menées pour explorer ces points : les premiers résultats devraient être publiés dans les prochaines semaines.
Il est possible d'établir la séquence génétique du Sars-Cov-2, et ainsi de détecter les variants du virus, par une technique appelée « séquençage à haut débit ». De nombreuses plateformes qui permettent de les effectuer existent sur la planète. Les résultats de ces séquençages réalisés tout autour du monde sont recueillis dans des banques de données et mis à la disposition de la communauté scientifique. Cela permet de suivre l'émergence de nouveaux variants et d'en faire rapidement l'étude.
Le Sars-Cov-2, comme tous les virus, peut subir des mutations. Pour comprendre les mécanismes à l'œuvre dans leur apparition, il faut revenir sur la manière dont un virus se multiplie. Le matériel génétique de ce virus est un « ARN » (pour « acide ribonucléique »). L'ARN est constitué d'un assemblage de molécules, les nucléotides, alignés les uns avec les autres dans une séquence très précise. Lorsqu'il infecte la cellule, le Sars-Cov-2, pour se multiplier, doit copier son matériel génétique fidèlement. À cette fin, le virus possède une enzyme appelée ARN polymérase, chargée de reproduire l'ARN viral. Elle assemble les nucléotides en respectant la même séquence que l'ARN d'origine. Seulement, l'ARN du SARS-Cov-2 étant plus grand que celui des autres virus, son ARN polymérase travaille 10 fois plus vite mais est bien moins fidèle. Elle génère parfois des erreurs en insérant un mauvais nucléotide dans l'ARN qu'elle est en train de créer ou en oubliant d'en ajouter. Et si cette erreur n'est pas corrigée, elle mène à une mutation.
Suivre les mutations du Sars-Cov-2 est très important pour la recherche, notamment en vue d'optimiser les vaccins développés contre le virus.
Certains vaccins utilisés en France contre la Covid-19 nécessitent deux doses pour une pleine efficacité. Cela s'explique par les mécanismes mis en œuvre par l'organisme lors de la vaccination. Dans le cas de la Covid-19, la stratégie vaccinale consiste à inoculer à une personne en bonne santé :
Dans tous les cas, ADN et ARN vont servir de schéma à l'organisme pour qu'il produise lui-même une protéine du virus : Spike, aussi appelée spicule.
En réponse à la fabrication de cette protéine virale, l'organisme développe une réponse immunitaire : il produit des anticorps spécifiques de l'agent pathogène, chargés de le neutraliser, et forme des cellules mémoire qui permettront de produire ces anticorps ultérieurement en cas d'exposition au virus. Seulement, après une première injection, la quantité des anticorps de l'organisme diminue au cours du temps. Un véritable écueil pour une protection à long terme contre la maladie.
L'intérêt d'une deuxième injection vaccinale, du « rappel vaccinal », est d'amplifier, renforcer l'immunité construite à la première dose, et de faire durer cette réponse immunitaire.
Dans le cas des vaccins des firmes Pfizer, Moderna et Astrazeneca, deux doses sont nécessaires pour avoir une protection optimale contre la Covid-19.
Il convient en premier lieu de définir ce qu'est un effet indésirable. Selon le site Internet du ministère de la Santé et des Solidarités, il s'agit d'« une réaction nocive et non voulue à un médicament en cas d'utilisation conforme aux termes de son autorisation de mise sur le marché ou lors de toute autre utilisation (surdosage, mésusage, abus de médicaments, erreur médicamenteuse) ».
Les effets indésirables d'un traitement sont tout d'abord rapportés et listés par les laboratoires pharmaceutiques lors de la réalisation des essais cliniques. Après mise sur le marché, il existe un suivi dit de « pharmacovigilance » qui permet aux patients et praticiens de faire remonter les effets indésirables qu'ils ont pu rencontrer avec le traitement aux autorités compétentes (en France, cet organisme est l'Agence nationale de sécurité du médicament et des produits de santé, ou Ansm).
Généralement, on classe les effets indésirables en fonction de la fréquence à laquelle ils ont été observés lors des essais cliniques. Ainsi, sont qualifiés de :
L'Ansm a réalisé des fiches qui récapitulent les différents effets indésirables connus pour chaque vaccin utilisé en France contre la Covid-19. En voici le contenu, hors le risque allergique et de choc anaphylactique présent pour tout vaccin.
Comirnaty (Pfizer/BioNTech)
Moderna
Vaxzevria (AstraZeneca)
Janssen
Comme nous l'avons précédemment expliqué, la plupart des effets indésirables des vaccins développés contre la Covid-19 semblent connus. Les autorités sanitaires suivent aujourd'hui avec attention les différentes remontées d'effets post vaccinaux déclarés par les professionnels de santé ou par les patients. Elles se tiennent prêtes à réagir en cas d'effet indésirable grave non répertorié jusqu'ici.
Le 15 juin 2021, la vaccination contre la Covid-19 a été ouverte aux mineurs âgés de 12 à 17 ans. On sait depuis le début de la pandémie que cette population n'est pas la plus à risque de développer des formes graves de la pathologie, nécessitant une hospitalisation ou un recours à la réanimation. Pourquoi alors avoir fait ce choix ?
Il est tout d'abord important de rappeler que la vaccination apporte un bénéfice individuel à tout âge. Elle réduit le risque de contracter la maladie, mais également celui de développer des formes « longues » de la Covid-19, cette entité touchant les plus jeunes.
La vaccination des 12-17 ans, apporterait également un bénéfice « collectif », comme le rappelle le site du Ministère des solidarités et de la santé : « Si les jeunes développent plus rarement des formes graves de la Covid-19, leur vaccination est nécessaire pour limiter les risques de transmission du virus et essentielle pour atteindre le plus rapidement possible l'immunité collective ». Pour rappel, l'immunité collective consiste à avoir une proportion de personnes immunisées contre la maladie dans la population assez forte pour en limiter sa propagation, et ainsi « protéger » les individus ne l'ayant pas encore contractée.
Avoir rendu les 12-17 ans éligibles à la vaccination en plus des personnes majeures vise ainsi à augmenter le nombre de personnes immunisées contre la Covid-19 dans la population, ce qui permettrait d'atteindre plus rapidement ce stade.
Il est maintenant établi que les vaccins perdent en efficacité au cours du temps, notamment face au variant Delta. Un constat qui a conduit la Haute Autorité de Santé (HAS), le 24 août 2021, à recommander une dose de rappel vaccinal auprès de certaines populations. Les personnes concernées sont les suivantes :
Le 6 octobre 2021, cette liste a été étoffée :
La HAS précise que cette dose de rappel doit être administrée après un délai dau moins 6 mois suivant une primovaccination complète contre la Covid-19. La dose de rappel sera réalisée avec un vaccin de type Comirnaty® (Pfizer-BioNtech).
_Source : Communiqué de presse de la HAS du 24 août 2021 ; Communiqué de presse de la HAS du 6 octobre 2021
Si une 3e voire une 4e dose de vaccin contre la Covid-19 est maintenant courante chez les personnes immunodéprimées, l'ouverture d'un tel rappel à une population plus large (65 ans et plus, soignants, proches de malades immunodéprimés) par la Haute Autorité de Santé (HAS) soulève la question de son efficacité chez les populations ne présentant pas de problèmes immunitaires. Sur quelles bases ces recommandations ont elle été émises ?
Comme le rappelle la HAS, il est maintenant connu que l'efficacité vaccinale baisse 6 mois après une primovaccination, tout en restant très élevée sur la prévention des formes graves. Un élément qui pourrait intervenir dans la recrudescence générale des cas de Covid-19 dans la population. Ce constat a poussé les autorités de santé à se pencher sur des études en « vie réelle » réalisées en Israël, pays où une 3e dose du vaccin Comirnaty (Pfizer-BioNtech) est utilisée chez les 60 et plus, 5 mois après une primovaccination.
La HAS conclut : « Ces résultats montrent notamment des cas d'infections 11,3 fois moins élevés et des cas de formes graves 19,5 fois moins élevés parmi les personnes ayant eu une dose de rappel que chez celles n'en ayant pas bénéficié. L'administration d'une dose de rappel diminuerait également la charge virale et de fait, probablement la contagiosité des personnes développant une infection par le SARS-CoV-2 (NDLR : le vaccin à l'origine de la Covid-19). » La tolérance de cette 3e dose semble bonne.
Une 3e dose vaccinale pourrait ainsi s'avérer pertinente dans la lutte contre la Covid-19.
Source : Communiqué de presse de la HAS : « Covid-19 : la HAS élargit le périmètre de la dose de rappel »
Un « mélange » de vaccins lors de la vaccination contre la Covid-19 semble plus efficace que la réalisation d'un cycle avec un seul et même type. C'est ce que montre les données recueillies au cours d'une étude française publiée fin octobre 2021 dans la prestigieuse Nature.
Les chercheurs se sont penchés sur les schémas vaccinaux reçus au sein d'une grande cohorte composée 13 121 personnes exerçant aux Hospices Civils de Lyon. Ces derniers avaient reçu soit deux injections du vaccin développé par Pfizer-BioNtech réalisées à 4 semaines d'intervalle, soit le vaccin développé par AstraZeneca, donc non basé sur la technologie utilisant l'ARN messager, suivi 12 semaines plus tard d'une injection avec le vaccin développé par Pfizer-BioNtech.
Les chercheurs ont tout d'abord observé une meilleure protection vis-à-vis de l'infection des personnes vaccinés avec deux vaccins différents contre celles n'ayant reçu qu'un seul type de vaccin. Ils se sont ensuite penchés sur les phénomènes en jeu dans ces deux populations, et ont mis en évidence une meilleure capacité de neutralisation des personnes immunisées à l'aide de vaccins différents, et ce quel que soit le variant viral testé. Ceci s'explique par des anticorps et une réaction immunitaire de meilleure qualité face aux virus.
Ces données vont donc dans le sens d'une plus grande efficacité d'une immunisation contre la Covid-19 par deux vaccins différents. Elles nécessitent d'être toutefois confirmées par des études ultérieures.
Source : Communiqué de presse des Hospices Civils de Lyon ; Pozzetto B et al. Immunogenicity and efficacy of heterologous ChadOx1/BNT162b2 vaccination. Nature 2021 - DOI.
Depuis l'intensification de la campagne vaccinale contre la Covid-19, de nombreuses interrogations ont émergé dans le grand public concernant les effets potentiels des vaccins sur la santé. Des personnes se sont ainsi inquiétées de leur impact potentiel sur la fertilité et sur la grossesse : qu'en est-il ?
L'Inserm s'est récemment penché sur la question de l'impact des vaccins sur la fertilité au sein d'un article paru sur leur site Internet le 7 juillet 2021. La conclusion est la suivante : « Il n'existe aujourd'hui aucune preuve ni théorie scientifique valide qui suggérerait que le vaccin contre la Covid présenterait un risque sur la fertilité des hommes et des femmes ». Elle découle notamment des avis émis par la Société Américaine pour la Médecine Reproductive et par l'Agence américaine des Centres pour le Contrôle et la Prévention des Maladies. Des études continuent d'être menées afin d'explorer les liens entre fertilité et vaccination contre la Covid-19, mais les données actuelles sont rassurantes sur cette question.
De nombreuses femmes enceintes se posent la question d'une éventuelle augmentation du risque de fausse-couche après une vaccination contre la Covid-19. Les dernières données semblent très rassurantes, comme le montre une étude publiée dans le New England Journal of Medicine fin octobre 2021.
Les chercheurs ont étudié un registre Norvégien qui répertorie les femmes au premier trimestre de leur grossesse. Au terme de l'étude, 13 956 femmes ont mené leur grossesse à terme (5,5 % d'entre-elles étaient vaccinées) et 4 521 ont subi une fausse couche (5,5 % d'entre-elles étaient vaccinées). Après traitement statistique et ajustement des facteurs confondants, les auteurs n'ont identifié aucune augmentation du risque de fausse couche après vaccination, et ce quel que soit le vaccin utilisé.
Ces résultats sont donc en faveur de la vaccination contre la Covid-19 chez les femmes enceintes. Des informations importantes car, rappelons-le, les femmes enceintes sont considérées comme à risque de développer des formes graves de la maladie lors du 3e trimestre de leur grossesse.
Source : Magnus M.C. et al. Covid-19 Vaccination during Pregnancy and First-Trimester Miscarriage. N Engl J Med. 2021 Oct 20. doi: 10.1056/NEJMc2114466 ; Page Covid19 du Ministère des Solidarités et de la santé
Il y a quelques semaines, les médias se sont faits un large écho de cas de thromboses (une formation de caillots sanguins), chez certains patients ayant été vaccinés contre le Sars-Cov-2, le virus à l'origine de la Covid-19. Que sait-on aujourd'hui ?
David Smadja et son équipe de l'Hôpital Européen Georges-Pompidou se sont penchés, à la demande de l'OMS, sur cette question. Les résultats de leur étude sont expliqués au sein d'un communiqué publié sur le site de l'Inserm. Les chercheurs concluent qu'« il semble donc bien exister des formes très rares de thrombose spécifiquement liées aux vaccins à adénovirus (NDLR : technologie utilisée par les vaccins mis au point par les laboratoires AstraZeneca et Janssen), sans que les causes et les mécanismes d'action précis soient encore connus ». Mais, pour eux, les bienfaits de la vaccination restent bien supérieurs aux éventuels effets secondaires.
Ce risque, très rare, de thromboses liées à ces vaccins a été pris en compte par les autorités sanitaires. Leur survenue étant surtout rencontrée chez les plus jeunes, la Haute autorité de Santé « recommande à ce stade de n'utiliser le vaccin AstraZeneca que pour les personnes âgées de 55 ans et plus ».
Sources :
Le variant delta, ou variant « indien », qui sévit depuis début 2021 en Inde et se répand rapidement en Grande-Bretagne, est source d'inquiétude. Les vaccins sont-ils efficaces contre cette forme de Sars-CoV-2, le virus à l'origine de la Covid-19 ?
Les chercheurs se sont penchés sur cette question fin mai 2021 et ont exposé leurs premières observations dans une prépublication relayée dans un communiqué de presse. Les résultats sont les suivants : « en analysant le sang de personnes ayant été déjà infectées par le SARS-CoV-2 dans les 12 mois précédents, les chercheurs montrent que des concentrations 3 à 6 fois plus élevées d'anticorps sont nécessaires pour neutraliser le variant indien par rapport à la souche B.1.1.7 [NDLR : variant dit « anglais »]. Cette différence de sensibilité est aussi observée chez les personnes vaccinées avec deux doses du vaccin Pfizer, les anticorps présents dans leurs sérums sont efficaces sur le variant anglais mais légèrement moins efficaces contre le variant indien. En revanche, le sérum des personnes vaccinées avec une dose du vaccin Astrazeneca, qui est efficace contre le variant anglais, est très peu actif contre les variants indien et sud-africain ».
Il convient tout d'abord de rappeler que la vaccination antigrippale n'apporte aucune protection spécifique contre la Covid-19. En effet, ces deux maladies sont liées à des virus différents : les vaccins étant développés contre un agent pathogène donné, le vaccin contre le virus de la grippe na pas d'effet contre le virus Sars-CoV2 à l'origine de la Covid-19.
Les chercheurs s'accordent cependant sur l'intérêt de la vaccination antigrippale dans le cadre de la pandémie de Covid-19. L'Académie de Médecine recommandait déjà en mai 2020 « de rendre obligatoire la vaccination antigrippale pour tous les soignants et les personnels sociaux en contact avec les personnes vulnérables, en particulier dans les EHPAD (NDLR : établissement d'hébergement pour personnes âgées dépendantes), les institutions, les hôpitaux et les crèches » et « d'inscrire l'obligation pour les médecins de proposer la vaccination antigrippale à toutes les personnes consultantes. »
Mais pour quelles raisons une vaccination antigrippale élargie pourrait être un atout dans la lutte contre la Covid-19 ?
Tout d'abord, il s'agit de limiter le nombre de patients atteints de la grippe pour soulager les soignants. En effet, on estime que, chaque année, le nombre de personnes contractant la grippe en France varie entre 2 et 6 millions, pour une moyenne de 10 000 décès. Ajoutée à celle des patients atteints de la Covid-19, la prise en charge de ces malades pourrait mettre à mal le système de santé déjà fort sollicité, que cela soit en médecine de ville ou en médecine hospitalière.
Autre intérêt pour les spécialistes d'une vaccination antigrippale élargie durant la pandémie : permettre de discriminer plus facilement l'une de ces deux pathologies lors d'une consultation. Les symptômes de la grippe et de la Covid-19 sont très similaires et, mis à part quelques éléments très spécifiques à ce dernier comme la perte du goût et de l'odorat, il est difficile pour le médecin de les différentier rapidement. Cette distinction serait plus facile à réaliser chez les patients vaccinés contre la grippe qui, statistiquement, auraient moins de risque de la contracter (le vaccin antigrippal n'étant pas efficace à 100 %).
Ces éléments seraient donc en faveur d'une large vaccination antigrippale au sein de la population, particulièrement auprès des personnes les plus fragiles.
Non, le vaccin contre la grippe ne protège pas contre leSars-Cov-2. Le virus de la grippe et le coronavirus Sars-Cov-2 sont très différents !
Or, les vaccins sont développés pour lutter contre un type de virus en particulier, et non contre plusieurs virus. Donc pas de double immunité possible !


Un tout nouveau médicament a fait son apparition dans les officines des pharmaciens : le Paxlovid. Il est autorisé en accès précoce par la Haute Autorité de Santé (HAS) suite à l'avis de l'Agence nationale de sécurité des médicaments et des produits de santé (ANSM). Le médicament agit en bloquant la réplication du virus dans les cellules. Il serait actif contre tous les variants du Sars-Cov-2. Il se présente sous la forme de comprimés à prendre par voie orale 2 fois par jour pendant 5 jours. Il est recommandé de l'administrer dès le diagnostic et au maximum dans les 5 jours suivant l'apparition des symptômes.
Le Paxlovid est destiné aux personnes à risque de faire une forme grave de la maladie, et est contre-indiqué chez les personnes avec une insuffisance hépatique sévère ou une insuffisance rénale sévère. Par ailleurs, il n'est pas recommandé pendant la grossesse 1.
Plusieurs traitements sont actuellement utilisés contre la Covid-19, plus spécifiquement chez les patients hospitalisés :
La dexaméthasone. Cet anti-inflammatoire de la famille des corticoïdes est prescrit chez des patients touchés par une forme très sévère de la Covid-19, ayant recours à l'oxygénothérapie, dans le cadre d'une hospitalisation et/ou en réanimation. Ce traitement réduirait la mortalité dans ces conditions, mais ne modifierait pas l'issue de la maladie pour les formes moins graves.
Les anticorps « monoclonaux ». Les anticorps sont des molécules élaborées en laboratoire qui miment les molécules produites par le système immunitaire pour lutter contre l'infection. Ils agissent en se fixant sur le virus pour l'empêcher d'entrer dans les cellules et de les infecter. Cette approche de traitement par anticorps a été autorisée en France, seulement, le variant Omicron a changé la donne. Certains anticorps, mis au point contre le variant Delta, sont malheureusement devenus inefficaces face à Omicron. Ainsi, d'après les données in vitro sur Omicron rapportées par la HAS 2 :
Leur condition d'utilisation varie donc, soit en traitement curatif, soit en prophylaxie (prévention) et selon le type de variant en cause.
A noter que l'Organisation mondiale de la Santé et l'Agence Européenne du médicament (EMA) recommandent de recourir, chez les patients hospitalisés, aux molécules « antagonistes de lIL-6 » (tocilizulmab et sarilumab) en association avec les corticoïdes en vue de contrer les réactions inflammatoires inadaptées, qui seraient à l'origine de complications sévères chez certains malades.
1. D'après le communiqué de presse de la HAS du 21 janvier 2022
2. Rapporté dans le communiqué de presse de la HAS du 7 janvier 2022
On peut dégager plusieurs grands axes de recherche dans la mise au point de traitements de la Covid-19.
De manière générale, il s'agit de développer ou d'identifier des médicaments et des traitements qui exercent directement leur rôle sur le virus pour l'empêcher d'entrer dans les cellules ou pour en limiter la multiplication.
Dans ce cadre, les chercheurs évaluent de nombreux médicaments dits « antiviraux » pour leur action potentielle contre le Sars-Cov-2.
Le Bemnifosbuvir, ou AT-527, molécule qui bloque la réplication virale, a donné certains résultats prometteurs lors d'essais cliniques de phase 3. En combinaison avec d'autres molécules, il pourrait constituer une arme intéressante contre la Covid-19. De plus, son mode de fonctionnement, récemment élucidé au cours d'un projet soutenu par la FRM, laisse à penser qu'il pourrait fonctionner contre les coronavirus actuels et futurs.
Le Molnupiravir a longtemps suscité de l'espoir. La Haute autorité de Santé ne l'a pas autorisé en accès précoce fin 2021, le jugeant moins efficace que les traitements existants. Les études continuent néanmoins sur le sujet.
Autre molécule antivirale d'intérêt : le clofoctol, un antibiotique administré sous forme suppositoire et utilisé avant 2005 pour soigner certaines infections respiratoires. L'essai clinique initié en France a été stoppé faute de participants.
Toujours sur le volet du repositionnement des médicaments, un antidépresseur, la Fluvoxamine, est actuellement à l'étude pourrait avoir un intérêt dans la prise en charge des formes graves de la maladie.
Sur le volet des anticorps en développement contre le virus, on peut enfin citer le Xav-19, anticorps polyclonal mis au point à Nantes. Il vise à empêcher une aggravation de la maladie chez les patients atteints de forme modérée de Covid-19. Son autorisation de mise en accès précoce a été refusée faute d'intérêt thérapeutique. Le laboratoire recueille actuellement des données supplémentaires afin d'affiner le spectre de cas dans lequel il pourrait être administré.
Une part de la sévérité de la Covid-19 serait liée à des réactions inflammatoires inadaptées, qui seraient à l'origine de complications sévères chez certains malades. La dexaméthasone a montré un intérêt dans cette indication chez certains patients et a été validée en septembre 2020 par l'Agence Européenne du médicament (EMA). Les chercheurs testent d'autres molécules connues pour abaisser cette réaction inflammatoire anormale afin de limiter ces complications.
Pour conclure, les experts s'accordent à dire qu'il n'y aura pas de traitement unique contre la Covid-19. Sa prise en charge passera par une combinaison de molécules aux actions complémentaires.
Un essai clinique est une recherche biomédicale menée chez l'humain, avec pour objectif d'améliorer les connaissances et le traitement des maladies. Les essais cliniques de médicaments sont un sous-ensemble de ces recherches biomédicales sur l'homme ; ils ont souvent pour but dévaluer l'efficacité et la tolérance de molécules pour le traitement d'une pathologie. Classiquement, on distingue 4 grands types d'essais cliniques.
Essai clinique de phase I : ce type d'essai se déroule chez des volontaires sains ou malades. Il vise à évaluer la toxicité éventuelle de la molécule et à observer son devenir et son effet général sur l'organisme. Selon le site édité par « Les entreprises du médicament » (Leem), cette étape prend plusieurs mois.
Essai clinique de phase II : le but de la phase II est dévaluer le'fficacité de la molécule sur la pathologie (dose minimale et effets indésirables), elle est menée sur des volontaires malades. Daprès le Leem, cette étape se déroule sur plusieurs mois à 2 ans.
Essai clinique de phase III : il s'agit ici de valider l'efficacité de la molécule, mais cette fois au regard des thérapies déjà existantes pour traiter la pathologie, ou encore par rapport à un placebo lorsqu'aucun traitement n'est disponible. La phase III est menée sur un groupe de patients bien plus important que la phase II. Le Leem indique que cette partie peut durer de 1 à 4 ans. A l'issue de la phase III, le médicament peut recevoir de la part des autorités de santé une « Autorisation de Mise sur le Marché », ou AMM, qui permet sa commercialisation, et donc une mise à disposition auprès des médecins et donc des patients.
Essai clinique de phase IV : cette phase est consacrée au suivi au long court du médicament, c'est-à-dire à la poursuite de son évaluation après sa commercialisation. Selon le site de l'Inserm, elle vise à « détecter des effets indésirables rares, des complications tardives ou encore des biais de prescription ou un mauvais usage ». Ici encore, le Leem évalue cette phase à 1 à 4 ans.
Le temps nécessaire à la conception d'un médicament est extrêmement long : l'Inserm indique ainsi qu'elle nécessite 10 à 15 ans de développement, de la recherche préclinique à la commercialisation. Mais ce délai peut être fortement réduit dans le cadre du « repositionnement d'un médicament » : il s'agit d'utiliser une molécule dont on connait déjà les effets et la toxicité, et que l'on teste pour traiter une pathologie autre que celle pour laquelle elle a été mise au point au départ.
Cette approche permet de s'affranchir de certaines étapes par rapport aux essais cliniques classiques, notamment les essais sur la toxicité, et ainsi d'obtenir des résultats beaucoup plus rapidement. C'est une des voies retenues par les chercheurs et les laboratoires pour trouver des molécules efficaces contre le Sars-CoV-2, virus à l'origine de la Covid-19.
Malheureusement non, les antibiotiques sont inefficaces contre la Covid-19. La Covid-19 est une maladie liée à un virus, le Sars-Cov-2, et les antibiotiques ne sont actifs que contre les bactéries. Il ne sert donc à rien d'en prendre en prévention de la maladie, ou encore en cas de symptômes évocateurs. Contre les virus, des médicaments dits « antiviraux » peuvent être utilisés, ils visent à freiner la multiplication des agents pathogènes.
Pour le moment, on ne connaît pas l'efficacité de ces médicaments contre le Sars-Cov-2, mais des essais cliniques concernent des molécules anciennes ou nouvellement créées, avec pour certaines de premiers résultats intéressants. Cet aspect ne reste qu'au stade de recherche.
A noter toutefois, le praticien peut parfois prescrire des antibiotiques en cas d'infection virale : lorsqu'elle est associée à une surinfection bactérienne. En effet, une infection par un virus peut, dans certains cas, favoriser une infection bactérienne. C'est pour la traiter que le médecin peut être amené utiliser des antibiotiques, mais pas pour lutter contre les virus eux-mêmes.
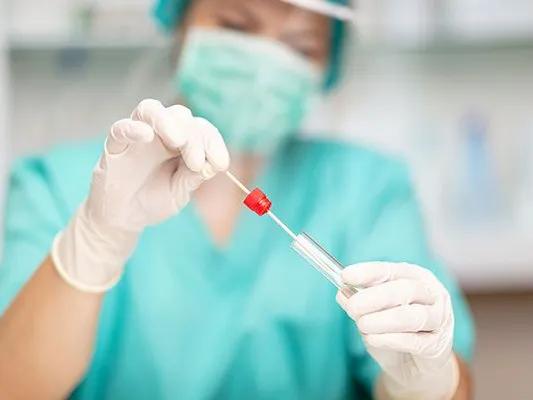
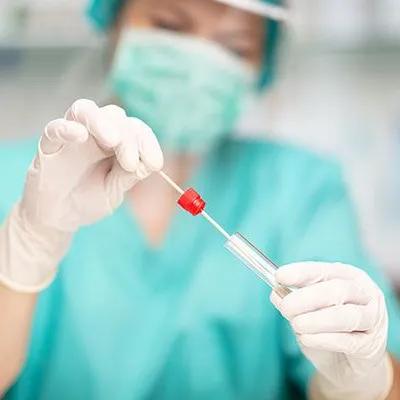
On distingue trois types de tests antigéniques : le TDR (test de diagnostic rapide), le TROD (test rapide d'orientation diagnostique) et l'autotest sur prélèvement nasal. Contrairement à la méthode dite « par PCR », il n'est pas question ici de détecter le matériel génétique du virus Sars-Cov-2 mais certaines de ses protéines, appelées « antigènes ». Le principal intérêt de cette technique est sa rapidité : un résultat peut être donné moins de 30 minutes après le prélèvement.
TDR et TROD
Les tests « TDR » sont effectués par des biologistes en laboratoire, tandis que les « TROD » peuvent-être pratiqués par tous les professionnels de santé formés (médecins, infirmiers, pharmaciens, kinésithérapeutes). Le prélèvement se déroule de la même manière que dans le cadre des tests « PCR » : un écouvillon, une sorte de long coton-tige, est introduit dans le nez des patients pour recueillir des échantillons biologiques. L'interprétation est ensuite faite par le professionnel qui a réalisé le test, en moins de 15 minutes.
Autotests sur prélèvement nasal
Les autotests s'achètent en pharmacie, et permettent de se tester soit même, sans avoir recours à un professionnel de santé. Ils se présentent sous forme de kit, dont il faut suivre les instructions fournies par le fabricant. En pratique, il s'agit d'effectuer soi-même le prélèvement nasal à l'aide de l'écouvillon fourni, puis d'utiliser les réactifs afin de révéler la présence éventuelle du virus. Le résultat est obtenu en une quinzaine de minutes.
Pour le moment, cette modalité de test n'est pas remboursée par l'Assurance Maladie, sauf cas particuliers (en services d'aide à domicile et accueillants familiaux, dans la limite de 10 tests par mois).
Les tests antigéniques sont considérés comme un petit peu moins fiables que les tests PCR. Ainsi, tout test antigénique positif doit être confirmé par un test PCR.
Actuellement, le principal test utilisé pour diagnostiquer une infection par le Sars-Cov-2 est une technique appelée « RT-PCR », pour réaction en chaîne par polymérase via la transcriptase inverse (« reverse » en anglais). La « RT-PCR » sert ici à révéler la présence du matériel génétique viral au sein d'échantillons recueillis par des professionnels de santé dans le nez ou dans la gorge des patients (des techniques sur prélèvements « salivaires » sont aussi possibles). Ce test est à visée diagnostique : il révèle une infection en cours au moment du prélèvement. Tout le monde peut se faire dépister : le site du ministère de la Santé et des Solidarités précise que les tests virologiques sont « accessibles à tous, sans ordonnance, et remboursés par l'Assurance maladie ». Découvrir la liste des laboratoires dans lesquels se déroulent les prélèvements.
Deuxième type de test de plus en plus utilisé : le test antigénique. Ici, il s'agit de détecter la présence de certaines protéines virales au niveau de prélèvements nasaux effectués chez le patient. Il est conseillé, en cas de test positif, de réaliser un test de « RT-PCR » afin de confirmer le résultat, les tests antigéniques étant considérés comme moins fiables que ce dernier.
Enfin, on peut noter l'existence d'un test « sérologique », conduit à partir de prélèvements sanguins. Son principe est basé sur la détection d'anticorps qui circulent dans le sang des patients. Ces anticorps sont produits par les cellules immunitaires lors de l'infection par le virus afin de le détruire. Ils peuvent persister longtemps dans le sang : aussi, ils sont surtout révélateurs d'une infection passée. Cette dernière information peut s'avérer importante pour identifier des personnes potentiellement immunisées contre le Sars-Cov-2.


La période d'incubation d'un virus correspond au délai entre l'entrée du virus dans l'organisme et le développement de la maladie, c'est-à-dire l'apparition des premiers symptômes.
Pour la Covid-19, l'Organisation mondiale de la Santé estime aujourd'hui que cette période d'incubation varie entre 1 et 14 jours, avec un temps moyen de 3 à 5 jours selon le site du ministère de la Santé. Une période relativement longue donc, qui soulève une autre question : est-on contagieux durant l'incubation ?
Malheureusement, la réponse est oui. Le site du ministère de la Santé est très clair sur le sujet : « pendant cette période, le sujet peut être contagieux : il peut être porteur du virus avant l'apparition des symptômes ou à l'apparition de signaux faibles. ». C'est pourquoi il faut toujours appliquer les mesures barrières (tousser ou éternuer dans son coude ou dans un mouchoir, saluer sans se serrer la main ni embrassade) même en l'absence de symptôme, et ce afin d'éviter de contaminer son entourage.
Deux raisons expliquent la rapidité de propagation de la Covid-19 dans la population. Tout d'abord, le virus du Sars-Cov-2 a une capacité très importante de multiplication dans l'organisme. Pour exemple, on en retrouve beaucoup dans les sécrétions nasales : un dé à coudre de sécrétion contiendrait des centaines de milliards de virus !
Ensuite, le virus de la Covid-19 est extrêmement transmissible. Ceci est lié à son mode de contamination : le virus passe d'une personne à l'autre par des aérosols, des gouttelettes expulsées lorsqu'une personne infectée parle, éternue ou tousse. Ces gouttelettes peuvent aussi se retrouver sur des objets qu'on touche, et comme on a tendance à se toucher le visage, on peut de cette manière contracter le virus.
Ainsi, la capacité importante du virus à se multiplier et son mode de contamination expliquent la propagation rapide de la maladie dans la population, et les mesures prises pour la stopper.
Le coronavirus Sars-CoV-2 a-t-il été créé par l'Homme ? L'origine du Sars-CoV-2 reste méconnue et est en cours d'investigation par les experts de l'Organisation mondiale de la Santé. Plusieurs hypothèses existent, celle jugée la plus probable étant la présence du virus au sein d'un « réservoir animal ». Par des phénomènes génétiques divers et spontanés, ce virus aurait eu la capacité de « traverser la barrière d'espèce », jusqu'à pouvoir infecter l'Homme et s'y adapter. Les études suggèrent que cette transmission s'est faite en plusieurs étapes, via un hôte animal dit « intermédiaire ».
La thèse de l'échappement du virus d'un laboratoire chinois a en revanche été jugée comme « extrêmement improbable » par l'OMS.
Selon le site Internet de l'Assurance Maladie, les principaux symptômes de la Covid-19 sont les suivants : fièvre ou sensation de fièvre, fatigue, signes respiratoires de type toux, maux de gorge, maux de tête, courbatures, essoufflements, diarrhées (au moins 3 selles molles dans la journée), perte brutale de l'odorat (sans obstruction nasale) et disparition du goût.
L'organisme ajoute que : « pour une personne âgée, l'entourage peut constater une altération brutale de l'état général, l'apparition ou l'aggravation des capacités mentales, un état de confusion, des chutes répétées, une aggravation rapide d'une maladie déjà connue ».
Dans les formes les plus graves, les patients peuvent présenter un syndrome de détresse respiratoire aiguë, c'est-à-dire une incapacité des poumons à réaliser les échanges gazeux : cela constitue une urgence qui nécessite une prise en charge hospitalière immédiate.
Il faut noter qu'une partie des patients atteints de Covid-19 ne présentent pas de symptômes de la maladie (ils sont dits « asymptomatiques »). Cela montre l'importance de réaliser les gestes barrières, puisqu'une personne peut être infectée par le Sars-Cov-2 sans le savoir et transmettre la maladie.
Le 29 octobre 2020, le Haut Conseil de Santé Publique a actualisé la liste des personnes à risque de développer une forme grave d'infection Covid-19, d'après les données de la littérature :
Cette longue liste est également complétée par des situations qui comportent un surrisque significatif de développer une forme grave de la pathologie.
Lorsqu'une personne est confrontée à un agent pathogène comme un virus ou une bactérie, son organisme met en place un processus de défense : son système immunitaire produit des anticorps, des molécules spécifiques du pathogène qui se lient à lui et entraînent sa destruction. Ces anticorps continuent ensuite d'être produits et circulent dans le sang pendant une durée plus ou moins longue après la guérison : c'est le principe de l'immunité « individuelle » qui permet au corps de se protéger d'une deuxième infection par un même pathogène.
L'« immunité collective » ou « de groupe » découle de ce principe. Si, dans une population donnée, une forte proportion de personnes a été infectée par un virus, elle sera immunisée contre le pathogène, rompant du même coup sa chaîne de transmission. Ainsi, elle « protégera » les individus ne l'ayant pas encore rencontré.
La proportion de personnes nécessaire pour établir une immunité collective dans une population donnée varie selon le pathogène en cause. Pour le Sars-CoV-2, les données laissent à penser que l'immunité de groupe pourrait être atteinte lorsqu'environ 70 % de la population aura été infectée par le pathogène.
Il est légitime de se poser la question d'une éventuelle contamination par le Sars-Cov-2 via les moustiques, à l'instar des virus de la Dengue ou du Chikungunya. Pour le moment, aucune preuve d'une telle contamination n'a été retrouvée comme le rappelle le site Internet du ministère des Solidarités et de la Santé : seule une transmission par les gouttelettes respiratoires a été mise en évidence. Il n'y a donc pas lieu de s'inquiéter à ce propos.
Il est légitime lorsque l'on attend un bébé de se poser des questions sur les impacts de la Covid-19 dans le cadre d'une grossesse. Tout dabord, il faut noter que le Haut Conseil de la Santé Publique, stipule, dans un document de mise à jour des situations à risque de développer des formes graves de la Covid-19, que les données manquent pour pouvoir trancher sur le surrisque lié à la grossesse.
Les femmes enceintes peuvent également s'inquiéter du risque de transmission de la maladie de la mère à l'enfant, in utero ou encore lors de la naissance. L'Organisation mondiale de la Santé (OMS) s'est intéressée à ce sujet. Sur son site Internet, l'OMS explique qu'elle ne peut pas pour le moment se prononcer sur le sujet. Elle précise qu'aucune trace de virus n'a été détectée dans le liquide amniotique de femmes enceintes atteintes de la Covid-19 : un élément plutôt positif donc.
Concernant l'allaitement, les informations disponibles sont également rassurantes, la présence du virus Sars-Cov-2 n'ayant pas été révélée dans le lait maternel prélevé chez des femmes malades.
L'Agence nationale de sécurité sanitaire, alimentation, environnement, travail (Anses) s'est penchée sur la question d'une éventuelle contamination par le Sars-Cov-2 via les aliments. Selon leur site Internet, il n'y a pas de mise en évidence de contamination par le virus via les voies digestives. L'Anses rappelle qu'un passage du virus dans les voies aériennes (son mode d'infestation habituel), lors de la mastication, ne peut être exclu.
L'agence explique également que le virus est sensible à la cuisson : « Une cuisson à 70°C à cœur, recommandée pour inactiver de nombreux microorganismes, permet aussi de détruire le virus Sars-Cov-2, potentiellement présent ». Elle précise que le virus est sensible à une température de 63°C pendant 4 min. Quelques conseils sont aussi donnés pour les fruits et légumes crus, quil convient de laver au préalable à l'eau potable puis d'essuyer à l'essuie-tout en vue d'éliminer les particules virales.
Quelques animaux domestiques ont été testés positifs au Sars-Cov-2 dans le monde depuis le début de la pandémie. Néanmoins, l'avis émis par l'Agence nationale de sécurité sanitaire, alimentation, environnement, travail (Anses) le 11 mars 2020 reste d'actualité : « il n'existe aucune preuve que les animaux de compagnie et d'élevage jouent un rôle dans la propagation du virus Sars-Cov-2 ».
Cet avis est corroboré avec celui émis sur le site de la plateforme d'épidémiologie en santé animale, qui précise, en janvier 2021, que « des résultats positifs par RT-PCR du Sars-Cov-2 ont été signalés suite à l'analyse d'écouvillons oraux ou nasaux d'animaux de compagnie en contact étroit avec leur propriétaire atteint de la Covid-19. Ce type de test démontre la contamination des animaux mais ne peut confirmer ni leur infection ni leur infectiosité ».
Les données sont donc très rassurantes, aussi bien pour nos amies les bêtes que pour leurs propriétaires !


Le grand intérêt de la généralisation du port du masque à l'échelle de la population est de limiter le risque de transmettre la maladie autour de soi et de réduire l'exposition aux virus. Pour le comprendre, il faut revenir sur le concept d'aérosols.
Nous produisons des « aérosols » lors de diverses situations : les éternuements et la toux, mais également lors de la parole, lorsque l'on crie ou lorsque l'on chante. Les aérosols produits par les personnes atteintes de la Covid-19 contiennent des virus.
Le masque permettrait de limiter la zone d'effet de ces aérosols, constituant une sorte de « barrière » de protection pour l'extérieur, mais également, dans une certaine mesure selon son type, pour le porteur. Ainsi, les masques chirurgicaux limitent l'émission de virus, tandis que les masques de type FFP2 possèdent un système de filtration qui, en plus d'empêcher de transmettre les virus, offrent également une protection contre leur inhalation.
L'Organisation mondiale de la Santé (OMS) a récemment fait une mise au point sur le sujet : contrairement aux idées reçues et aux rumeurs, l'alcool ne protège pas de l'infection par le Sars-Cov-2.
L'OMS alerte également sur les risques d'une surconsommation d'alcool durant la période de confinement. Elle a, dans une infographie dédiée (en anglais), émis des recommandations pour les personnes en ce moment confinées. Elle conseille notamment de ne pas boire dalcool pour aider à gérer ses émotions et son stress, à ne pas faire de mélange entre alcool et médicaments ou encore à demander de l'aide si vous pensez que votre consommation ou celle d'un proche semble non contrôlée.
Outre l'OMS, la Mission interministérielle de lutte contre les drogues et les conduites addictives s'est également intéressée à la question de la consommation d'alcool pendant la période du confinement. Sur son site Internet, elle rappelle les repères de consommation d'alcool à moindre risque : ne pas consommer plus de 2 verres par jour, avoir des jours sans consommation et ne pas dépasser plus de 10 verres « standards » par semaine. Elle préconise aussi une absence de consommation chez les femmes enceintes, les jeunes et les adolescents.
Le temps de survie du Sars-CoV-2, virus responsable de la Covid-19, varie en fonction des matériaux sur lesquels il se dépose. Différents travaux ont montré que la durée s'échelonne de quelques heures à quelques jours selon les cas. Le site du Ministère de la santé précise qu'« au bout de quelques heures, la grande majorité du virus meurt et n'est probablement plus contagieux ».
Devant cette persistance du virus sur les surfaces, il reste nécessaire par précaution de se laver très régulièrement les mains avec du savon ou une solution hydroalcoolique afin d'éviter de se contaminer.
Newsletter
Restez informé(e) !
Abonnez-vous pour recevoir les actualités et communications de la FRM, les projets et découvertes sur toutes les maladies…
Faire un don
Soutenez les projets de recherche les plus prometteurs.
Covid-19 : de nouveaux marqueurs prédictifs de la mortalité


Covid long : la persistance du virus dans l'organisme mieux comprise


Virus émergents : le favipiravir est inefficace contre le Sars-CoV-2 chez l’animal, mais pourrait être intéressant contre le virus Zika


Maladies infectieuses
